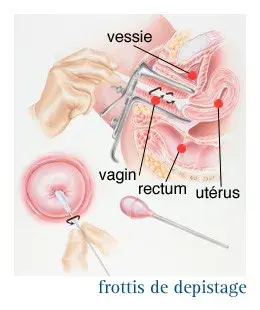
Le dépistage
Le contexte
Les cancers invasifs du col de l’utérus sont généralement précédés par une longue période où la maladie demeure à l’état pré-invasif. À ce stade, la maladie n’est pas symptomatique et les lésions ne sont pas visibles à l’œil nu. En revanche, l’examen microscopique peut mettre en évidence des anomalies allant de l’atypie cellulaire aux différents degrés de dysplasie ou de néoplasie cervicale intra-épithéliale (CIN) avant d’évoluer finalement vers un carcinome invasif.
Ainsi, le cancer invasif du col de l’utérus est une maladie que l’on peut dépister facilement par les frottis de dépistage et prévenir dans la majorité des cas ! Un diagnostic à un stade précoce de la maladie est le meilleur atout pour augmenter les chances de guérison.
Le dépistage est facile et peu couteux
C’est un examen, simple, qui permet de détecter les premières modifications des cellules du col de l’utérus indiquant qu’un cancer invasif, en l’absence de traitement, pourrait se développer. Les moyens dont on dispose pour détecter et évaluer d’éventuelles anomalies, sont les suivants :
- 25 à 29 ans : les frottis cytologiques pour le dépistage des lésions de (deux frottis à un an d’intervalle si négatifs puis à 3 ans).
- de 30 à 65 ans : le test HPV.
En cas de test HPV négatif, il sera réalisé de nouveau 5 ans après car il est très fiable.
En cas de test HPV positif car ayant décelé un HPV-HR, un frottis dit « réflexe » sera effectué directement par le laboratoire sur le même prélèvement.
La colposcopie, examen indolore, pour le repérage des anomalies du col et l’histologie par biopsie des zones suspectes.
La pratique montre
Quelques chiffres
En France, chaque année, 5 à 6 millions de frottis et tests HPV sont réalisés pour environ 16 millions de femmes âgées de 25 à 65 ans.
Ce dépistage permet de découvrir de 3 à 5 % d’anomalies cytologiques.
Une couverture très imparfaite… Seulement 60% des femmes en France ont un prélèvement régulier du col correspondant aux recommandations !
Le frottis : un examen simple & indolore
Un petit retour en arrière
C’est un médecin grec émigré aux États-Unis, le docteur George Papanicolaou, qui a mis au point la technique et la lecture des frottis de dépistage entre 1928 et 1950. Sa technique a été validée en 1952 par une grande étude.
Les recommandations
Le dépistage systématique et régulier par des frottis cervico-vaginaux, doit être proposé à toutes les femmes de 25 à 29 ans.
C’est le meilleur moyen pour découvrir et traiter les lésions précancéreuses et, ainsi, prévenir l’apparition d’un cancer invasif du col de l’utérus.
Un frottis doit être fait une première fois à partir de 25 ans, puis renouvelé deux fois à un an d’intervalle et, s’il est normal trois ans ensuite.
Après 30 ans, cet examen est remplacé par un test HPV tous les 3 ans s’il est négatif.
Cependant, un frottis réflexe sera réalisé en cas de test HPV positif.
La technique du frottis
Elle nécessite un prélèvement cervico-utérin réalisé par un clinicien (médecin traitant, sage-femme, laboratoire ou gynécologue) qui récupère des cellules du col à l’aide d’une brosse qui est immédiatement rincée dans un flacon contenant un milieu liquide avec fixateur permettant le transport de l’échantillon au laboratoire.
Au laboratoire les différentes étapes de filtration, collection et transfert des cellules sur une lame permettent d’éliminer une grande partie des cellules inflammatoires, de la nécrose et des hématies qui pourraient gêner l’interprétation.
Le prélèvement est d’un coût plus élevé mais il permet de rechercher sur le matériel résiduel l’ADN de papillomavirus humain (HPV).
Les cinq conditions techniques requises
- À distance des rapports sexuels
- En dehors de la période des règles
- En l’absence de toute thérapeutique locale (une semaine après la fin d’un traitement par ovule)
- En l’absence de douche vaginale dans les 24 heures qui précèdent le frottis
- Avant l’examen gynécologique
Comment lire les résultats ?
Un frottis normal
Le frottis est normal lorsqu’il n’y a pas de lésions intra-épithéliales ou de signes de malignité. Le compte rendu pourra donner la description d’éléments divers pouvant être utiles pour votre médecin, comme par exemple :
- La présence de micro-organismes : Trichomonas vaginalis, filaments mycéliens compatibles évoquant une mycose, présence de bactéries de type Actinomyces, modifications cellulaires associées à un herpès.
- L’existence de modifications réactionnelles induites par une inflammation, une irradiation ou la présence d’un stérilet (DIU).
- La présence ou non de cellules endométriales (tissu tapissant la paroi interne du corps de l’utérus).
Un frottis anormal
Il existe des atypies des cellules squameuses/malpighiennes (ASC) anormales (atypies)
Les cellules malpighiennes, ou cellules squameuses sont les cellules qui recouvrent le col de l’utérus. Lorsque les cellules ne sont pas normales, les médecins anatomo-pathologistes les désignent par le terme générique d’Atypie des Cellules Squameuses (ACS).
Les atypies des cellules squameuses ASC-US
Ce sont les atypies de signification indéterminée (US = Undetermined Significance). Cela veut dire que l’aspect des cellules du frottis évoque une lésion intra-épithéliale de bas grade sans certitude mais qu’il existe un doute sur une possible lésion sous-jacente. Devant ce résultat, on vous propose un test HPV à la recherche d’HPV-HR.
S’il s’avère négatif, on réalisera un autre frottis à 3 ans, si vous avez moins de 30 ans.
S’il revient positif, une colposcopie avec éventuellement une biopsie sera nécessaire.
Il existe des anomalies des cellules glandulaires (AGC)
Dans ce cas, il s’agit d’anomalies des cellules glandulaires. Comme précédemment, plusieurs niveaux sont décrits :
- Atypies des cellules glandulaires (AGC)
- Atypies des cellules glandulaires en faveur d’une néoplasie
- Adénocarcinome endocervical in situ (AIS)
- Adénocarcinome
Les lesions intra-épitheliales
De bas grade (LSIL)
Globalement
Ces lésions sont parfois désignées par l’abréviation anglaise LSIL (Low grade Superficial Intra-epthelial Lesion).
Ce terme regroupe les lésions dénommées, lésions à HPV, condylome, dysplasie légère ou CIN1 (Cervical Intra-epithelial Neoplasia).
C’est le premier stade de la lésion précancéreuse dont les caractéristiques sont l’existence de modifications de cellules du col liées à l’infection par le l’HPV appelées koïlocytes.
L’évolution spontanée de ces lésions est la suivante :
- Une régression dans plus de 50 % des cas,
- Une persistance dans 30 % des cas,
- Une évolution vers une lésion de haut grade dans 10 % des cas et vers un cancer invasif dans 1 % des cas.
En pratique
Dans ce cas, le gynécologue propose de faire une colposcopie d’emblée.
Si elle est normale, un frottis sera refait à un an et, par la suite, on reviendra au dépistage classique.
De haut grade (HSIL)
Globalement
Ces lésions sont désignées par l’abréviation anglo-saxonne HSIL (High grade Superficial Intra-epthelial Lesion).
Ce terme regroupe les lésions dénommées, dysplasies modérées et sévères ou CIN2, CIN3 et CIS.
Tout en demeurant strictement intra-épithéliales, elles sont qualifiées de haut grade car elles présentent les anomalies suivantes :
- Des dysplasies importantes : anomalies des noyaux cellulaires dans les deux tiers de l’épithélium ou CIN3, présence de cellules basales anormales.
- Des dysplasies sévères ou carcinome in situ, car on ne peut les différencier : anomalies nucléaires concernant la totalité de l’épithélium.
En pratique
Dans ce cas, un examen colposcopique sera réalisé rapidement et permettra de repérer les lésions et d’orienter les biopsies du col qui seront pratiquées.
Ce sont des lésions qui doivent être traitées mais dont l’évolution est lente. En général, il n’y a pas urgence à traiter…
Traitées, la guérison quasi complète des lésions est la règle mais une surveillance prolongée sera nécessaire.
Le test HPV
Le principe
Le test HPV est une méthode de détection moléculaire qui permet la détection des acides nucléiques des génotypes d’HPV à haut risque. Sa réalisation n’a pas pour objectif d’identifier les infections à HPV en elles-mêmes mais celles associées au risque de développer une lésion cervicale pré-cancéreuse ou cancéreuse.
Ce test peut être réalisé à partir d’un prélèvement cervico-utérin fait par un clinicien ou d’un auto-prélèvement vaginal.
Les méthodes
L’ADN des papillomavirus à haut risque peut être recherché à partir d’un prélèvement cervico-utérin en milieu liquide. Ce test papillomavirus humain indique la présence d’un ou plusieurs HPV à haut risque oncogènes.
Cet examen est maintenant remboursé par l’Assurance Maladie et réalisé en première intention depuis juillet 2019 chez les femmes de 30 à 65 ans.
Des études internationales ont montré la meilleure sensibilité du test HPV par rapport au test cytologique pour le dépistage primaire des lésions précancéreuses du col utérin mais une moins bonne spécificité.
Enfin, le test peut également être réalisé sur des auto-prélèvements (écouvillon ou prélèvement urinaire) avec une sensibilité comparable à celle obtenue sur des prélèvements faits par un médecin mais ce type de dépistage ciblant les patientes éloignées du système de soins ou craignant l’examen gynécologique n’est malheureusement pas réalisable actuellement.
Comment interpréter le résultat
Le dépistage est positif
Cela ne signifie pas pour autant que vous aurez forcément un jour un cancer du col de l’utérus car seules les infections persistantes sont dangereuses. Il donne néanmoins des informations précieuses sur le risque que vous pouvez courir et permet à votre médecin de mieux vous surveiller. Tout signe d’apparition de la maladie sera détecté plus rapidement et permettra la mise en place d’un traitement efficace.
Un frottis cytologique est effectué sur le même prélèvement, s’il est normal un nouveau test HPV est indispensable à un an. Si le test HPV reste positif, une colposcopie est réalisée.
Le dépistage est négatif
Le test HPV est négatif, un nouveau test HPV est alors recommandé à 5 ans.
Les recommandations en matière de dépistage
La prévention primaire
Elle repose sur la vaccination qui vise à éviter l’infection par les génotypes de papillomavirus humain à haut risque oncogène responsables à 99% des cancers du col de l’utérus.
La prévention secondaire
Elle repose sur le dépistage par frottis cervico-utérin de 25 à 29 ans puis par test HPV de 30 à 65 ans qui permet de détecter les lésions précancéreuses et de les traiter avant leur transformation maligne, ou de diagnostiquer les cancers à un stade débutant.
La vaccination contre l’HPV
Le principe
Les essais de protection dans des modèles animaux de papillomavirus ont conduit à l’utilisation de particules virales recombinantes comme antigène des vaccins prophylactiques contre les papillomavirus humains (HPV).
Ces pseudo-particules sont des structures vides, dépourvues d’ADN viral, mais analogues du point de vue antigénique à celle de la capside virale des papillomavirus.
Le vaccin homologué : GARDASIL ou GARDASIL9
Ils induisent la production d’anticorps neutralisants qui empêchent ultérieurement le virus d’infecter ses cellules cibles, les kératinocytes de la couche basale de l’épithélium.
Se rappeler
Les preuves scientifiques
Globalement, ce que l’on sait à partir de l’expérience australienne
Il est nécessaire de vacciner 125 jeunes femmes pour éviter une lésion de haut grade, et 22 pour éviter une anomalie de grade inférieur.
Administrée selon les recommandations et avec une couverture vaccinale optimale, la vaccination préviendrait 70 à 80 % des cancers du col de l’utérus (90 % pour le vaccin nonavalent GARDASIL 9).
Leur tolérance
En juin 2008, le premier bilan a été établi chez 800 000 femmes vaccinées par l’AFSSAP.
Sur 700 notifications analysées, 86 % concernaient des effets indésirables bénins et transitoires.
Quelques effets indésirables graves ont été signalés et ont nécessité une hospitalisation : syndrome fébrile, douleurs articulaires, syncope.
Quelques cas de maladies auto-immunes ont été signalés, mais ils ne permettent pas d’établir un lien de causalité à ce jour.
Aucun effet indésirable n’a été rapporté pour la trentaine de cas d’une vaccination effectuée en cours ou 1 mois avant une grossesse.
Son remboursement en France
Le vaccin GARDASIL 9 coûte 115 € la dose. Agréé Collect et remboursé par la Sécurité sociale à 65% dans les indications de l'AMM pour les populations (filles et garçons) recommandées suite à l'avis de la HAS de décembre 2019.
Un pas vers l’éradication de la maladie
|
Gardasil |
Gardasil 9 |
|
|---|---|---|
| Système d'expression |
Levure |
Levure |
| Antigènes |
HPV 6, 11, 16, 18 |
HPV 6, 11, 16, 18, 31, 33, 45, 52, 58 |
| Adjuvant |
AAHS |
AAHS |
| Indications |
Enfants de 11 à 15 ans et adultes jusqu’à 19 ans |
|
| Injections |
9 et 14 ans : 2 doses : 0 et 6 mois, |
11 et 14 ans : 2 doses : 0 et entre 6 à 12, |
Ce que révèle l’étude suédoise1
À partir de registres suédois une étude a suivi une population de 1,672,983 femmes âgées de 10 à 30 ans de 2006 à 2017. Ces femmes furent suivies jusqu’à le 31ème anniversaire.
Un cancer du col fut diagnostiqué chez 19 d’entre elles vaccinées par le vaccin anti-HPV quadrivalent HPV et chez 538 femmes non vaccinées.
L’incidence cumulative fut, chez les vaccinées, de 47 cas pour 100 000 et de 94 cas pour 100 000 chez les non-vaccinées.
Ceci représente une réduction du risque relatif de :
- 49% (18 à 68 %) dans la population générale
- 88 % (66 à 100 % 95% CI, 0.00 to 0.34) pour les adolescentes vaccinées avant 17 ans
- 53 % (25 à 72 %) pour les femmes vaccinées entre 17 et 30 ans
La vaccination anti-HPV en France
Des mauvais chiffres
Seules les filles étaient concernées par la vaccination anti-HPV jusqu’en 2021
En 2022, la couverture vaccinale était de 40 % pour une dose pour les filles de 15 ans et de 34 % pour deux doses pour les filles de 16 ans et 11,4% pour les garçons de 15 ans.
De plus, dans seulement 30 % des cas, la vaccination est complète et, donc, protectrice.
Ces mauvais chiffres ont motivé la vaccination des garçons et des filles au collège en classe de 5ème depuis la rentrée scolaire de septembre 2023.
C’est loin des chiffres australiens avec des taux de couverture vaccinale à partir d’une campagne de vaccination scolaire des jeunes filles et jeunes garçons de 12 à 13 ans, avec un rattrapage possible jusqu’à 17 ans de la population cible avec 84 % pour une dose, 79 % pour 2 doses et 70 % pour les 3 doses. Dans ce pays, la prévalence des HPV vaccinaux est passée de 29 à 7 % chez des jeunes femmes âgées de 18 à 24 ans consultant en centre de planning familial, ce qui situe l’efficacité vaccinale contre l’infection par les HPV vaccinaux à 73 %.
En pratique, c’est un vaccin prophylactique
Ce vaccin n’a pas d’action sur des lésions déjà constituées et n’a aucune efficacité thérapeutique. Il empêche le virus de pénétrer dans les cellules du col.
De ce fait, il doit être administré idéalement chez des jeunes filles non préalablement infectées par les HPV-HR, ce qui explique le schéma précoce de cette vaccination.
La vaccination prophylactique
Elle est recommandée en France avec deux doses de vaccin pour les jeunes filles et les jeunes garçons de 11 à 14 ans avant le tout début de leur vie sexuelle.
Un rattrapage
Il est possible chez les filles et les garçons non vaccinés entre 15 et 19 ans (schéma avec trois doses).
Jusqu’à 26 ans, chez les sujets immunodéprimés et les hommes ayant ou ayant eu des relations sexuelles avec des hommes (HSH).
50 sociétés savantes dont IMAGYN ont proposé en février 2024 une extension de la vaccination anti-HPV jusqu’à 26 ans en population générale.
Vaccination HPV et maladies auto-immunes
En France, les données SNIIRAM (Système National d’Information Interrégimes de l’Assurance-Maladie)
Elles portent sur 1 774 000 jeunes filles âgées de 11 à 15 ans parmi lesquelles 33,8 % avaient eu une vaccination anti-HPV.
Elles n’indiquent aucune différence dans le taux d’incidence de 9 maladies auto-immunes entre les vaccinées et les non vaccinées après 3 ans de suivi : 2,14/10 000 personnes dans la population vaccinée, 2,06 dans la population non vaccinée.
La sclérose en plaque (SEP) ?
Une étude cohorte récente a inclus toutes les femmes danoises et suédoises âgées de 10 à 44 ans, soit près de 4 millions de femmes dont 800 000 vaccinées, qui ont été suivies de 2006 à 2013.
Cette étude n’a pas retrouvé de majoration du risque de sclérose en plaque ou d’autres maladies démyélinisantes chez les femmes vaccinées.
- 1
Réf. N Engl J Med 2020; 383:1340-1348 – DOI: 10.1056/NEJMoa1917338
Partager la page